糖尿病外来
インスリン治療とは
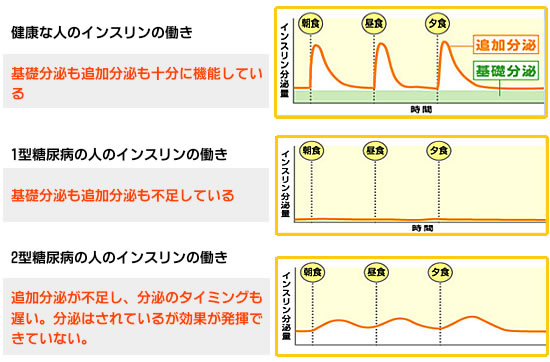
インスリン注射と聞いただけで、“怖い、嫌だ”と拒絶される方がほとんどです。ですが、現在は進歩して簡単に また安全に注射する事ができます。早めにインスリン治療を行うと、疲れたすい臓を一時的に休ませることができ、次第に機能が回復します。すい臓が十分回復したら、インスリン治療を中止することができる可能性もあります。インスリンの分泌は、食事で血糖値が上がったことに反応して一時的に分泌される「追加分泌」と、一日中一定の割合で少しずつ分泌される「基礎分泌」の2つがあります。
インスリン治療では、これらのインスリン分泌のうち不足している分をインスリン注射で補います。
インスリン注射の種類
インスリン注射は効果発現の速さから超速効型、速効型、中間型、持効型、混合型製剤に分類されます。
超速効型
(注意:食事の直前に注射しましょう) ノボラピッド、ヒューマログ、アピドラ 等
作用発現時間‥10~20分
最大作用時間‥1~3時間
作用持続時間‥3~5時間
速効型
(注意:食事の20~30分前に注射しましょう) ノボリンR、ヒューマリンR 等
作用発現時間‥約30分
最大作用時間‥1~3時間
作用持続時間‥約8時間
混合型
(A)ノボリン30R、ヒューマリン3/7 等(30R、3/7は、速効型30%、中間型70%。10Rから50Rまでの混合比の異なる種類がある。(注意:食事の20~30分前に注射しましょう)
作用発現時間‥約30分
最大作用時間‥2~8時間
作用持続時間‥約24時間
(B) ノボラピッド30ミックス(ノボラピッド50ミックス、70ミックス、ヒューマログミックス25注、50注
(超速攻型と中間型の混合比の異なる種類がある)(注意:食事の直前に注射しましょう)。
作用発現時間‥10~20分
最大作用時間‥1~4時間
作用持続時間‥約24時間
(C) ライゾデグ配合注
 持効型溶解インスリン「トレシーバ」と超速効型インスリン「ノボラピッド」を配合した溶解インスリンアナログ製剤です。
持効型溶解インスリン「トレシーバ」と超速効型インスリン「ノボラピッド」を配合した溶解インスリンアナログ製剤です。
「トレシーバ」と「ノボラピッド」が7対3の割合で配合されています。混合型インスリン製剤と違い、溶解された2種類のインスリンが配合されているため、注射前の懸濁が不要です。
作用発現時間…10~20分
最大作用時間…1~3時間
作用持続時間…42時間超
中間型
ノボリンN、ヒューマリンN、ヒューマログN 等
作用発現時間‥約1.5時間
最大作用時間‥4~12時間
作用持続時間‥約24時間
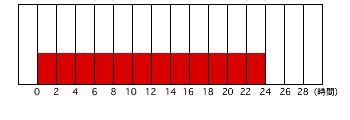
持効型
より平坦に長時間作用が続き、長時間作用するなかで、日々のばらつきがより少なく、低血糖の発現リスクが低いことが特徴
| トレシーバ 作用発現時間‥ ・ 最大作用時間‥明らかなピークなし 作用持続時間‥42時間超 |
 |
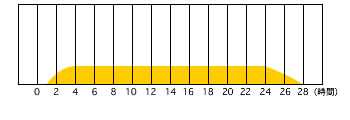
| ランタス 作用発現時間‥1~2時間 最大作用時間‥明らかなピークなし 作用持続時間‥約24時間 |
 |
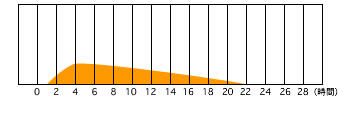
| レベミル 作用発現時間‥約1時間 最大作用時間‥3~14時間 作用持続時間‥約24時間 |
 |
使用しているインスリンの特性を十分理解して使用しましょう。
血糖のピークとインスリンの最大作用時間に著しい差が生じると、低血糖を生じやすくなります。
また、運動や注射部位の違いで思ってもみない時間に低血糖を起こすこともありますので注意しましょう。

インスリン以外の注射
GLP-1受容体作動薬について GLP-1は食事をとったときに小腸から分泌されるホルモンです。 膵臓からのインスリン分泌を促進したり、血糖値を上げる働きをするグルカゴン分泌を抑えたりして血糖値を下げます。また、胃内の食べ物の排出抑制作用や脳での食欲抑制作用もあります。 副作用としてSU剤やインスリンなど他の糖尿病薬と併用する場合には低血糖が起こる可能性があります。使い始めに消化器症状が起こる事があります。胃の中にある食べ物の排出を遅らせる作用により、便秘、下痢、胃の不快感などが起こることがあります。これらの症状は、多くは数日から数週間で自然に治まります。 GLP-1受容体作動薬には1日1~2回使用する製剤や週1回使用する製剤があり、患者さんの生活スタイルに合わせて選択することができます。週1回の製剤は、高齢者や認知機能低下者、自己注射が困難で介助が必要な患者さんにも有用と考えられます。

トルリシティ皮下注0.75mgアテオス 週1回製剤
薬物療法中に気をつけること
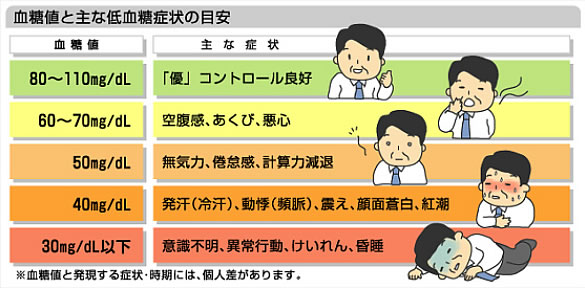
低血糖:インスリン療法や経口血糖降下薬使用中の患者に起こる可能性があります。発汗、不安、動悸、頻脈、生あくび、目のかすみ等の症状がおこります。低血糖と感じたら、我慢せず、すぐにブドウ糖やブドウ糖を含むジュース等を服用しましょう。血糖を測定できれば測りましょう。症状が改善しても早めに主治医に相談してください。
※注意:高血糖の人が急激な血糖の低下を起こした場合、血糖値が70以上あっても低血糖症状が起こります。車を運転する時には、低血糖症状を感じたらすぐに車を止めてブドウ糖を摂取しましょう。事故を起こす危険性があります。激しいスポーツの途中、時間が経っていても突然低血糖を起こすことがありますので注意が必要です。
Sick day(シックデイ):糖尿病治療中に発熱、下痢、嘔吐などで食事が取れなくなった時をSick day(シックデイ)と呼びます。このような時は、十分水分を摂取し、消化の良いおかゆやジュース、アイスクリームなどを取るようします。突然インスリン注射を中止せず、血糖を測定し、病状の把握をしましょう。放置すると、著しい高血糖になったり、ケトアシドーシスという代謝異常が生じて昏睡に陥ることもあります。早期に主治医に相談しましょう。
糖尿病性昏睡(とうにょうびょうせいこんすい):著しい高血糖により倦怠感や胃腸症状などの前駆症状のあとに、意識障害、昏睡状態となります。至急主治医に相談して入院治療が必要です。